என் மலர்
நீங்கள் தேடியது "Pediatrics"
- பச்சிளம் குழந்தை வளர்ப்பு என்பது பெற்றோருக்கு சவால் நிறைந்தது.
- ஹீமோகுளோபின் அதிகரித்து இருந்தால் அதை பாலிசைத்தீமியா என்பார்கள்.
பச்சிளம் குழந்தை வளர்ப்பு என்பது பெற்றோருக்கு சவால் நிறைந்தது மட்டுமல்ல, பல்வேறு கேள்விகளும் நிறைந்தது.
கர்ப்ப காலத்தில், சிசுவின் ஆற்றல் குளுக்கோசால் பெறப்படுகிறது. தாயின் ரத்தத்தில் இருந்து, நஞ்சுக்கொடி வாயிலாக சிசுவுக்கு குளுக்கோஸ் பெறப்படுகிறது. குழந்தை பிறந்த பிறகு, இவ்வாறு தாயின் மூலம் கிடைக்கும் குளுக்கோஸ் குழந்தைக்கு தடைப்படுவதால், தன் ரத்தத்தில் உள்ள குளுக்கோஸ் அளவை பராமரிக்க, தன் கல்லீரல் மூலமாக குளுக்கோஸ் உற்பத்தியைத் தொடங்க வேண்டும்.
எனினும் குறைமாத பச்சிளங்குழந்தைகள் மற்றும் கர்ப்ப காலத்துக்குரிய எடையில் இருந்து மிகக் குறைவான எடையுள்ள பச்சிளங்குழந்தைகளில் குளுக்கோஸ் உற்பத்தி மற்றும் சேமிப்பு போதுமான அளவு இல்லாத காரணத்தால், ரத்தச் சர்க்கரை குறைவு ஏற்படும் அபாயம் உள்ளது.
நோய்வாய்ப்பட்ட பச்சிளங்குழந்தைகள், தாழ்வெப்பநிலை, பிறக்கும்போது மூச்சுத் திணறல், ரத்த ஓட்டக் குறைவு மற்றும் சுவாசக்கோளாறு இருக்கும் பச்சிளங்குழந்தைகளில், அதிக அளவு குளுக்கோஸ் பயன்பாடு மற்றும் குறைந்தளவு குளுக்கோஸ் உற்பத்தி காரணமாக, ரத்தச் சர்க்கரை குறைவு ஏற்படும் அபாயம் உள்ளது.
பச்சிளங்குழந்தைகளில் ஹீமோகுளோபின் அதிகரித்து இருந்தால் அதை பாலிசைத்தீமியா என்பார்கள். பாலிசைத்தீமியா உள்ள பச்சிளங்குழந்தைகளில், அதிக அளவு ரத்த சிவப்பணுக்களின் காரணமாக குளுக்கோஸ் பயன்பாடு வெகுவாக அதிகரிக்கும். அதனால், ரத்த சர்க்கரை குறைவு ஏற்படும் அபாயம் உள்ளது.
கார்போஹைட்ரேட் மற்றும் அமினோ அமில வளர்சிதை மாற்றத்தில் குறைபாடுகள் உள்ள பச்சிளங்குழந்தைகளுக்கு ரத்த சர்க்கரை குறைவு ஏற்படும் அபாயம் உள்ளது.
அட்ரீனல் பற்றாக்குறை, ஹைப்போதாலமிக் குறைபாடு, பிறவி பிட்யூட்டரி குறைபாடு, குளுக்ககான் குறைபாடு, அட்ரீனலின் குறைபாடு முதலிய நாளமில்லா சுரப்பிக் கோளாறுடைய பச்சிளங் குழந்தைகளுக்கு ரத்த சர்க்கரை குறைவு ஏற்படும் அபாயம் அதிகமாகும்.
பச்சிளங்குழந்தைகளுக்கு இன்சுலின் மிகையாகக் காணப்பட்டால் தீவிர மற்றும் தொடர் ரத்த சர்க்கரை குறைபாடு ஏற்படலாம். இதன்மூலம் மூளையில் பாதிப்புகூட ஏற்படலாம்.
நீரிழிவு நோயுள்ள தாய்மார்களுக்கு பிறக்கும் பச்சிளங்குழந்தைகளுக்கு இன்சுலின் மிகை ரத்த சர்க்கரை குறைபாடு ஏற்படும் அபாயம் அதிகமாகும். இக்குழந்தைகளில் 48 சதவீதம் பேருக்கு ரத்த சர்க்கரை குறைபாடு உள்ளதாக ஆய்வுகள் தெரிவிக்கின்றன.
கணையத்தில் இன்சுலின் சுரக்கும் பீட்டா செல்களில் உள்ள மரபணுக்களில் ஏற்படும் மாற்றங்களின் காரணமாக இன்சுலின் மிகையாகச் சுரந்து, ரத்த சர்க்கரை குறைபாடு ஏற்படும் அபாயம் ஏற்படுகிறது.
பிறக்கும்போது மூச்சுத்திணறல், மரபணு நோயுள்ள பச்சிளங்குழந்தைகளுக்கு இன்சுலின் அதிகரிக்கும் அபாயம் உள்ளது.
- 8 லட்சம் பேர் ஹெபடைட்டிஸ் பி வைரஸ் பாதிப்பால் இறக்கின்றனர்.
- தாயிடமிருந்து குழந்தைக்கு தொற்று பரவுகிறது.
ஹெபடைட்டிஸ் பி வைரசால் கல்லீரல் அழற்சி, கல்லீரல் செயலிழப்பு மற்றும் கல்லீரல் புற்றுநோய் ஏற்படும் அபாயம் உள்ளது. உலக அளவில் சுமார் 30 கோடி பேர் ஹெபடைட்டிஸ் பி வைரசால் பாதிப்புக்கு உள்ளாகி உள்ளனர். வருடம்தோறும் 8 லட்சம் பேர் ஹெபடைட்டிஸ் பி வைரஸ் பாதிப்பால் இறக்கின்றனர். ஹெச்ஐவி வைரசை போலவே ஹெபடைட்டிஸ் பி வைரசும் ரத்தப் பரிமாற்றம், தொற்று பாதித்த ஊசியை பலர் பயன்படுத்துவது, பாதுகாப்பு இல்லாத உடலுறவு, தொற்று பாதித்த தாயிடமிருந்து குழந்தைக்குத் தொற்று என பிறருக்குப் பரவுகிறது. எனினும் ஹெபடைட்டிஸ் பி தடுப்பூசி போட்டுக் கொள்வதன் மூலம் ஹெபடைட்டிஸ் பி தொற்றில் இருந்து பாதுகாத்துக்கொள்ளலாம்.
தாயிற்கு ஹெபடைட்டிஸ் பி தொற்று இருந்தால், குழந்தைக்கு பெரும்பாலும் பிரசவத்தின்போது நிகழும் தாய்-சேய் ரத்தக் கசிவினால், தாயின் ரத்தத்துடன் தொடர்பு ஏற்பட்டு, குழந்தைக்கு ஹெபடைட்டிஸ் பி தொற்று ஏற்படுகிறது. தாய்க்கு ஹெபடைட்டிஸ் பி தொற்று, கர்ப்பகாலத்தின் முதல் ஆறு மாதங்களில் ஏற்பட்டிருந்தால், குழந்தைக்கு 10 சதவிகிதம் நோய் தொற்று ஏற்பட வாய்ப்பு இருக்கிறது.
மாறாக, கர்ப்ப காலத்தின் இறுதி 3 மாதங்களிலோ, பிரசவ காலத்துக்கு மிக அருகிலோ ஹெபடைட்டிஸ் பி தொற்று ஏற்பட்டிருந்தால், குழந்தைக்குத் தொற்று ஏற்பட 90 சதவீதம் வாய்ப்பு இருக்கிறது.
எனவேதான், கர்ப்பகாலத்தில் அனைத்து கர்ப்பிணிகளுக்கும், அரசு மற்றும் தனியார் மருத்துவமனைகளில் கட்டாயமாக ஹெபடைட்டிஸ் பி ஆன்டிஜென் பரிசோதனை செய்கின்றனர். பரிசோதனை பாசிடிவ் எனில், தாய்க்கு கல்லீரல் செயல்பாடு பரிசோதனை மற்றும் 28 -30-வது வார கர்ப்பகாலத்தில் ஹெபடைட்டிஸ் பி எவ்வளவு உள்ளது போன்ற பரிசோதனைகள் செய்யப்படும். வைரஸ் லோடு மிக அதிகமாக இருப்பின் தாய்க்கு ஹெபடைட்டிஸ் பி-க்கு எதிராக சிகிச்சைத் தொடங்கப்படும்.
தாயிற்கு ஹெபடைட்டிஸ் பி இருப்பது உறுதி செய்யப்பட்டிருந்தால், குழந்தை பிறந்தவுடன் உடனடியாக ஒரு காலில் ஹெபடைட்டிஸ் பி தடுப்பூசியும், மற்றொரு காலில் ஹெபடைட்டிஸ் பி இம்யூனோ குளோபுலின் ஊசியும் போட வேண்டும்.
குழந்தைக்கு ஹெபடைட்டிஸ் பி நோய்த்தொற்று பெரும்பாலும் பிரசவத்தின் போது நிகழும் தாய் - சேய் ரத்தக் கசிவின் போதுதான் ஏற்படுகிறது என்பதாலும், கர்ப்பகாலத்தில் நஞ்சுக்கொடி வழியாக ஹெபடைட்டிஸ் பி வைரஸ் தொற்று 4 சதவிகிதத்துக்கு கீழாகவே ஏற்படுகிறதென்பதால், ஹெபடைட்டிஸ் பி தடுப்பூசி மற்றும் இம்யூனோகுளோபுலின் பிறந்தவுடன் உடனடியாக போடப்பட்டு விட்டால், குழந்தைக்கு ஹெபடைட்டிஸ் பி நோய்த்தொற்றை 95 சதவிகிதத்துக்குக் குறைத்துவிடலாம்.
ஹெபடைட்டிஸ் பி இம்யூனோகுளோபுலினில் ஹெபடைட்டிஸ் பி வைரசுக்கு எதிரான ஆன்டிபாடிகள் உள்ளதால், குழந்தை பிறந்த 12 மணி நேரத்துக்குள் போடப்பட்டுவிட்டால், தாயின் ரத்தத்தில் இருந்து குழந்தைக்கு பிரசவ நேரத்தில் ஹெபடைட்டிஸ் பி கிருமி சென்றிருந்தால்கூட, அதை அழித்துவிடும். ஹெபடைட்டிஸ் பி இம்யூனோகுளோபுலின் ஊசியை முடிந்தவரை பிறந்த 12 மணி நேரத்துக்குள்ளும், அதிகபட்சமாக 48 - 72 மணி நேரத்துக்குள்ளும் கட்டாயமாகப் போட வேண்டும்.
ஹெபடைட்டிஸ் பி இம்யூனோகுளோபுலின் ஊசியின் விலை ரூ.4 ஆயிரம் முதல் 6 ஆயிரம் வரை இருக்கும். ஆனால், இதைப்பற்றிய விழிப்புணர்வு இல்லாத காரணத்தால், பல குழந்தைகளுக்கு ஹெபடைட்டிஸ் பி இம்யூனோகுளோபுலின் கிடைக்காமல் போவதால், அவர்களுக்கு ஹெபடைட்டிஸ் பி பாதிப்பு ஏற்படுகிறது.
- பிலிருபின் என்ற மஞ்சள் நிறமியின் அளவு அதிகரிப்பதால் ஏற்படும்.
- ரத்த சிவப்பணுக்கள் உடையும்போது பிலிருபின் மஞ்சள் நிறமி வெளிப்படுகிறது.
பிறந்த குழந்தையின் ரத்தத்தில் பிலிருபின் என்ற மஞ்சள் நிறமியின் அளவு அதிகரிப்பதால் குழந்தையின் சருமம் மஞ்சள்நிறமாக மாறுவது 'நியோநேட்டல் ஜாண்டிஸ்' (Neonatal jaundice ) எனப்படுகிறது. நிறை மாதத்தில் பிறக்கும் 60 சதவிகிதக் குழந்தைகளுக்கும், குறைமாதத்தில் பிறக்கும் 80 சதவிகிதக் குழந்தைகளுக்கும் இதற்கான அறிகுறிகள் தென்படலாம்.
முதிர்ந்த ரத்தச் சிவப்பணுக்கள் உடையும்போது பிலிருபின் என்ற மஞ்சள் நிறமி வெளிப்படுகிறது. இதை கல்லீரல் உருமாற்றம் செய்து மலத்துடன் சேர்த்து குடல்வழியாக உடலைவிட்டு வெளியேற்றுகிறது. மலத்துக்கு மஞ்சள் அல்லது பிளெயின் நிறத்தைத் தருவது இதுதான்.
குழந்தை, தாயின் கருவில் இருக்கும் வரை தாயின் கல்லீரல் இந்த வேலையைச் செய்கிறது. எனவே குழந்தை பிறந்த முதல் 24 மணி நேரம்வரை பிலிருபின், மஞ்சள் காமாலையை ஏற்படுத்தும் அளவுக்கு இருப்பதில்லை. குழந்தையின் கல்லீரல் மற்றும் குடல், திறம்பட இந்த வேலையைச் செய்ய சில நாள்கள் ஆகும்.
குழந்தை பிறந்த 24 முதல் 72 மணி நேரத்தில் ரத்தத்தில் பிலிருபின் அளவு அதிகரிக்கும். பிறகு கல்லீரலும் குடலும் நன்கு செயல்பட ஆரம்பித்த பிறகு ஒரு வாரத்தில் இந்த அளவு தானாகக் குறைந்துவிடும். இதற்கு 'பிசியலாஜிகல் நியோநேட்டல் ஜாண்டிஸ்' என்று பெயர்.
மாறாக மிக வேகமாக பிலிருபின் அளவு அதிகரித்து குறிப்பிட்ட அளவைத் தாண்டும்போது அதை 'எக்ஸாஜிரேட்டடு பிசியலாஜிகல் ஜாண்டிஸ்' என்கிறோம். இந்த அளவு உடனடியாகக் குறைக்கப்படாவிட்டால் குழந்தையின் உடல்நலம் பாதிக்கப்படும். குழந்தைக்கு மூளை பாதிப்பும், வலிப்பும் ஏற்பட வாய்ப்பு உள்ளது.
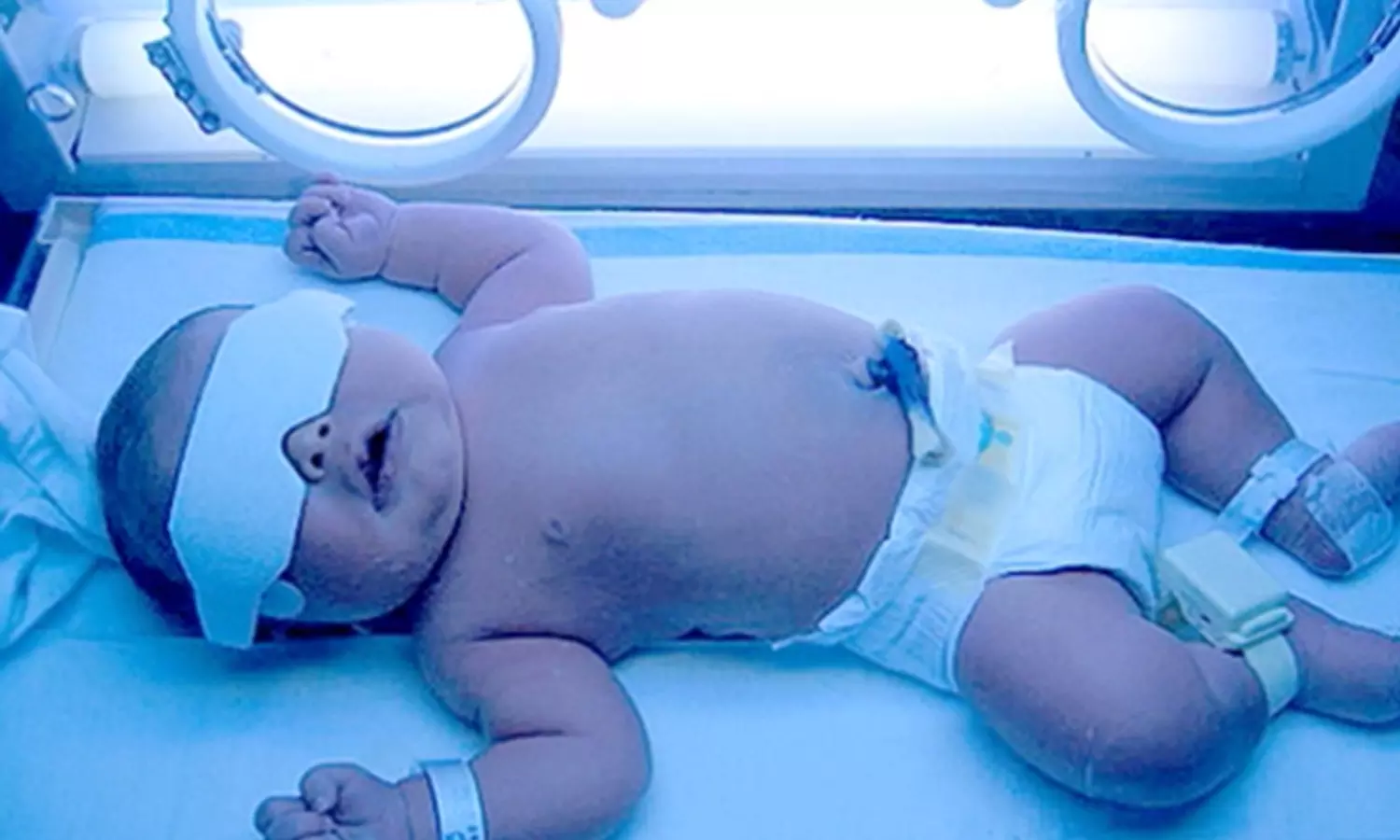
அதிகரித்த பிலிருபின் அளவைக் குறைக்க போட்டோதெரபி என்கிற சிகிச்சை முறை செய்யப்படுகிறது. மஞ்சள் காமாலை அதிகமுள்ள குழந்தைகளை மருத்துவ தரமுள்ள நீலநிற ஒளியில் குறிப்பிட்ட நேரம் தொடர்ந்து வைக்கும்போது பிலிருபின் சிதைந்து மலத்துடன் உடலைவிட்டு வெளியேறுகிறது. அதனால் மஞ்சள்காமாலை மட்டுப்படுகிறது.
இந்த சிகிச்சை எளிமையானது, பக்க விளைவுகள் அற்றது. இதை சரியான நேரத்தில் செய்வதால் குழந்தைக்கு ரத்த மாற்று சிகிச்சை போன்றவற்றைத் தவிர்க்கலாம். பச்சிளம் குழந்தைகளுக்கு ஏற்படும் அனைத்துவிதமான மஞ்சள்காமாலைக்கும் உடனடியாக மருத்துவ சிகிச்சை அவசியம்.
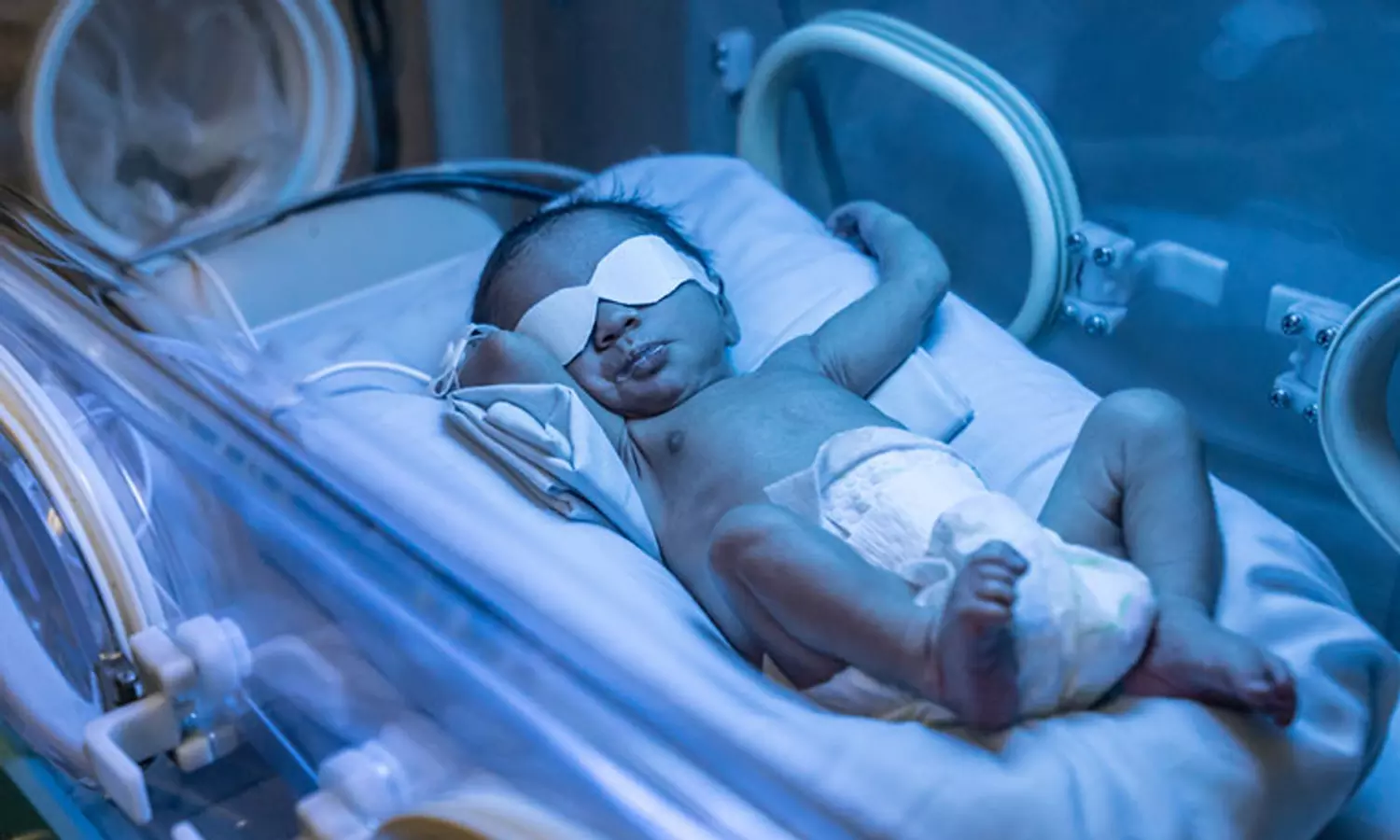
பிறந்த 24 மணி நேரத்துக்குள் மஞ்சள் காமாலை ஏற்பட்டாலோ, அது ஒன்றிரண்டு வாரங்கள் தொடர்ந்தாலோ. வேறு காரணங்கள் கண்டறியப்பட்டாலோ, பச்சிளம் குழந்தைகள் நலப் பிரிவில் அனுமதித்து முழுமையான பரிசோதனையும் தீவிர சிகிச்சையும் அளிக்கப்பட வேண்டும்.
- கொழுப்பு என்பது கல்லீரலில் உற்பத்தியாகும் மெழுகு.
- சிலருக்கு மரபு சார்ந்த பிரச்சனையாக இருக்கலாம்.
இன்றைய காலகட்டத்தில் வைத்தியசாலையில் பிறக்கும் பச்சிளங்குழந்தைகள் மூன்று முதல் மூன்றேகால் கிலோ வரை இருந்தால் ஆரோக்கியமான குழந்தை என கருதுகிறோம். சில குழந்தைகள் பிறக்கும் போது ஐந்து கிலோ எடைக்கு மேல் இருக்கும்.
இத்தகைய குழந்தைகள் வளர்ச்சி அடையும் போது உடற்பருமன் பாதிப்பிற்கு ஆளாகி, எதிர்காலத்தில் அதாவது நாற்பது வயதிற்குள்ளாகவே இதய பாதிப்பை எதிர்கொள்கிறார்கள்.
இருப்பினும் இந்த கொழுப்பு இயல்பான அளவைவிட கூடுதலாக உடலில் சேகரிக்கப்படும் போது அது ரத்த நாளங்களில் படிமங்களாக தங்கி, ரத்த ஓட்டத்தினை சீர்குலைத்து, இதய பாதிப்பை ஏற்படுத்துகிறது. இதனால் மருத்துவர்கள் உங்களுடைய கொலஸ்ட்ரால் எனப்படும் கொழுப்பின் அளவு மீது எப்போதும் தீவிர கவனத்துடன் இருக்க வேண்டும் என எச்சரிக்கிறார்கள்.
மேலும் நாற்பது வயதை கடந்த ஆண்களும், பெண்களும் வைத்தியர்கள் பரிந்துரைக்கும் காலகட்டத்தில் கொழுப்பின் அளவை அறிவதற்கான பிரத்தியேக பரிசோதனையை மேற்கொள்ள வேண்டும் என அறிவுறுத்துகிறார்கள்.
கொழுப்பு என்பது கல்லீரலில் உற்பத்தியாகும் மெழுகு போன்ற பொருளாகும். இது தண்ணீரில் கரையாத காரணத்தால் தானாகவே கொழுப்பு புரதங்களாக மாறி, ரத்த நாளங்களில் படிவுகளாக படிகின்றன.
கொழுப்புகள் புரதங்களாக மாறி ஹார்மோன்கள், விட்டமின்கள், செல் கட்டமைப்பை உருவாக்குதல், பராமரித்தல் போன்றவற்றிற்கு இன்றியமையாத பணியை மேற்கொள்கிறது. இதன் காரணமாக அனைவருக்கும் கொழுப்பு என்பது அவசியம்.
ஆனால் இயல்பான அளவை விட கூடுதலாக அதிகரிக்கும்போது அவை பாதிப்பை ஏற்படுத்துகிறது. நெஞ்சு வலி, மாரடைப்பு, பக்கவாதம், நீரிழிவு போன்ற பாதிப்புகளை ஏற்படுத்தும்.
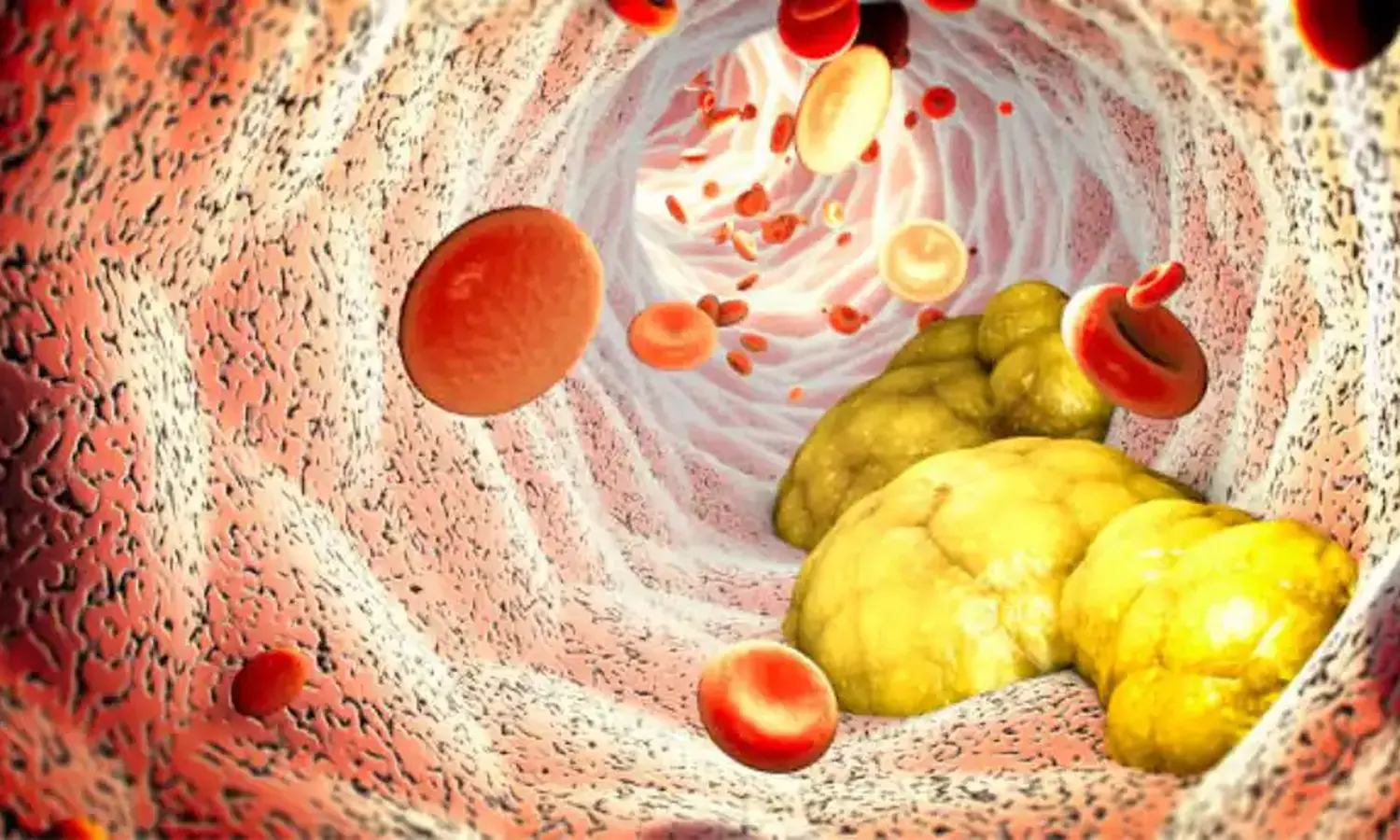
கொழுப்புகளில் நல்ல கொழுப்பு- கெட்ட கொழுப்பு என்ற இரண்டு வகை உள்ளது. இதில் கெட்ட கொழுப்பு அதிகரித்தால் பாதிப்புகள் உயர்கிறது. அதீத கொழுப்பு சேர்வது என்பது சிலருக்கு மரபு சார்ந்த பிரச்சனையாக இருக்கலாம். இவர்கள் மருத்துவர்களின் அறிவுரையின்படி தங்களது உணவு பழக்கம் மற்றும் வாழ்க்கை நடைமுறையை மாற்றி அமைத்துக் கொண்டால் ஓரளவு நிவாரணம் கிடைக்கும்.
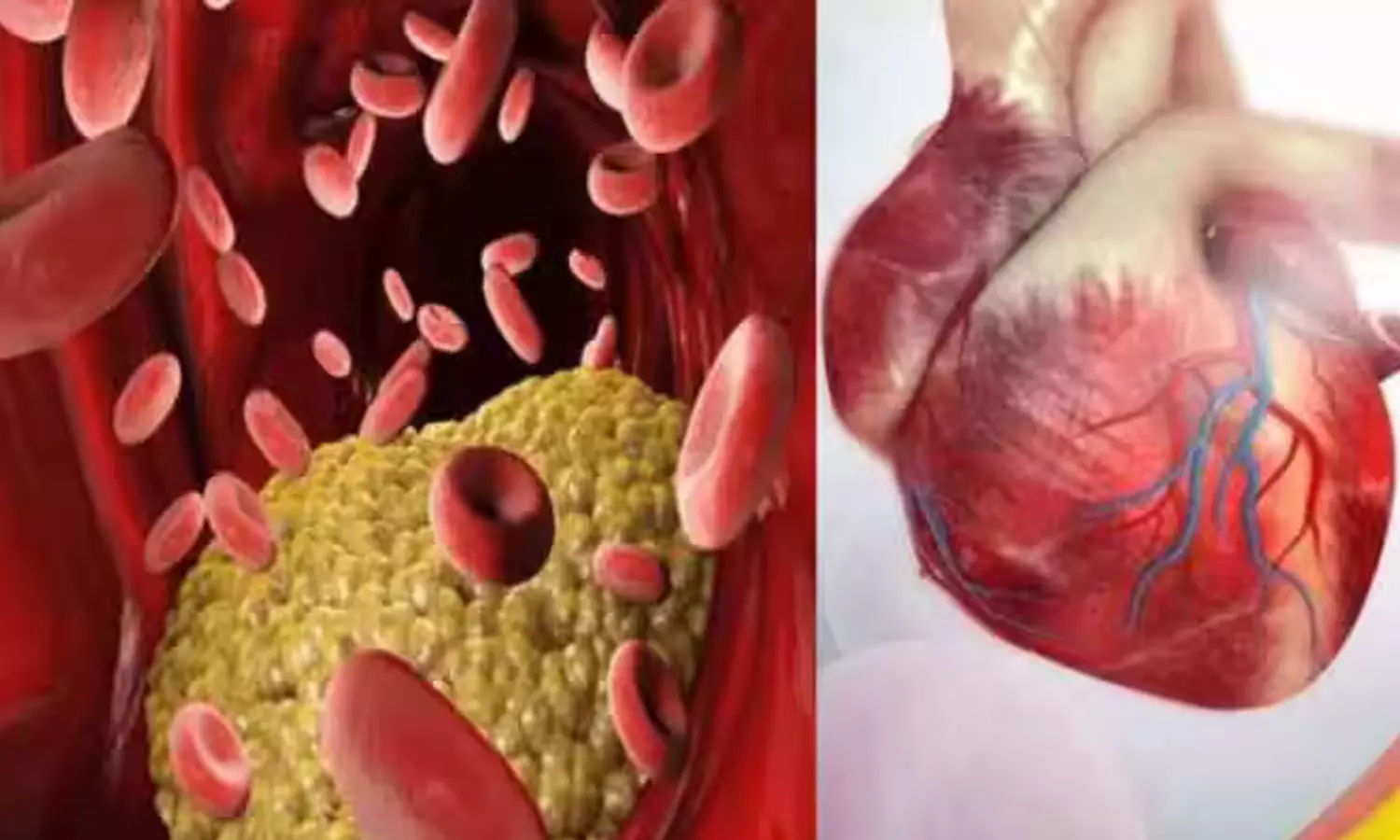
நீரிழிவு நோயாளிகள், நாள்பட்ட சிறுநீரக தொற்று பாதிப்புக்கு உள்ளானவர்கள், ஹைபோதைராய்டிசம், புற்றுநோய், முகப்பரு, உயர் ரத்த அழுத்தம், சமசீரற்ற இதயத்துடிப்பு போன்ற பாதிப்பு உள்ளவர்கள் மருத்துவர்களின் அறிவுரைப்படி அதீத கொழுப்பு பாதிப்பு இருக்கிறதா? இல்லையா? என்பதை அறிந்து கொள்ள பிரத்தியேக ரத்த பரிசோதனையை மேற்கொள்ள வேண்டும்.
இந்த பரிசோதனைகளின் முடிவுகளின் படி உங்களுக்கான சிகிச்சை தீர்மானிக்கப்படும். அதீத கொழுப்பு பாதிப்பை குறைப்பதற்காக முதலில் மருத்துவர்கள் உணவுப் பழக்கவழக்கம் மற்றும் வாழ்க்கை நடைமுறையில் மாற்றத்தை ஏற்படுத்த வேண்டும் என வலியுறுத்துவர்.
இதனைத் தொடர்ந்து உங்களது வயது, ஆரோக்கிய நிலை, மருந்துகளின் பக்க விளைவு ஆகியவற்றை துல்லியமாக அவதானித்து அதீத கொழுப்பு பாதிப்பை குறைப்பதற்காக பிரத்தியேக மருந்தியல் சிகிச்சைகளை மேற்கொண்டு நிவாரணம் வழங்குவர்.